
2022年12月13日,由北京中西医结合学会肾脏病专业委员会举办的《肾病月月坛(第8期)——非典型膜性肾病的病理表现及鉴别诊断思路》于线上成功举行。本次论坛由北京中西医结合学会肾脏病专业委员会主任委员、解放军总医院第一医学中心谢院生教授担任大会主席,北京大学第一医院王素霞教授、山西医科大学第二医院王利华教授作为讲课嘉宾,上海交通大学医学院附属仁济医院顾乐怡教授、中南大学湘雅医院许辉教授、山西医科大学第二医院王晨教授、武汉市第一医院熊飞教授以及天津市第一中心医院常文秀教授作为本次大会的讨论嘉宾。

谢院生教授致辞
疫情可能影响大家相聚,但阻止不了学术交流,“肾病月月坛”第8期如期而至。谢教授代表北京中西医结合学会肾脏病专业委员会对各位专家、各位同仁及各位朋友出席本期“肾病月月坛”表示热烈的欢迎和衷心的感谢。
众所周知,肾脏病患病率很高,特别是膜性肾病,在很多单位的肾活检比率中占据第一;膜性肾病的无创诊断和治疗手段日新月异;而且膜性肾病的异质性很大,很多膜性肾病的病理表现几乎一致,但是致病原因却不一致,诊疗手段应对应病因。基于此背景,“肾病月月坛”自今年5月17日以来开始举办,在每个月的第三周的周二晚上,每月一期,每期一个主题,已经举办了七期,包括“激素和免疫抑制剂在膜性肾病的合理应用”、“利妥昔单抗在膜性肾病的合理应用”、“原发性和继发性膜性肾病的鉴别”及“中医对膜性肾病的认识”、“膜性肾病的抗原分类及发病机制”、“膜性肾病的临床表现、无创诊断和病理诊断”以及“膜性肾病的自发缓解和非免疫抑制治疗”。今天是第8期,本期论坛的主题是“非典型膜性肾病的病理表现及鉴别诊断思路”。邀请的讲者和点评、讨论嘉宾都是业内非常著名的临床专家、研究生导师、肾内科主任,具有丰富的临床、教学和科研经验,相信他们的分享一定会对大家的临床诊疗有所帮助。

王素霞教授发表演讲
讲题:非典型膜性肾病的病理表现及鉴别诊断思路
“不同致病性抗原的检测有助于非典型MN的病因学诊断”
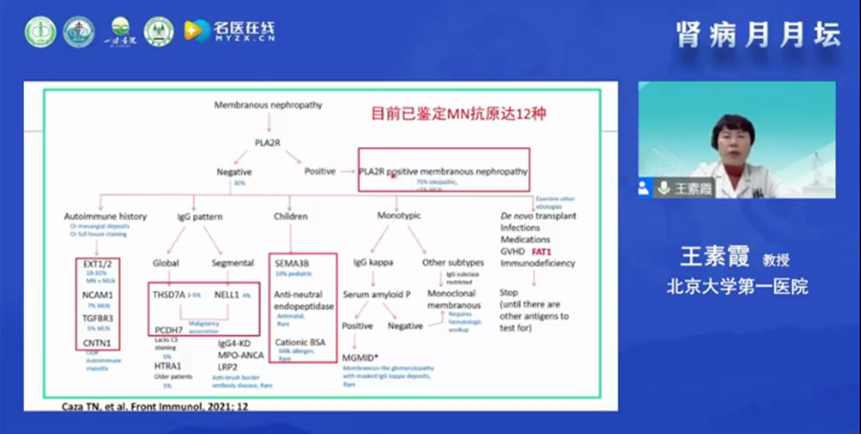
王素霞教授在线分享了非典型膜性肾病诊断和鉴别诊断的思路。首先介绍了膜性肾病的基本病理特征,以及近十年来膜性肾病致病性抗原的研究有了飞速的进展,尤其在2009年Beck团队发现了原发性MN的抗原PLA2R及血清抗体IgG4。使得对MN的认识有了飞跃的进展。王教授指出对于非典型膜性肾病的诊断,首先应当根据其病理表现进行初步的判断。继发性MN常表现为不典型MN,光镜检查、免疫荧光、IgG亚型-轻链、抗原检测和电镜检查等有助于典型与非典型MN的鉴别诊断。多种病因可导致继发性膜性肾病,青年人应排除外感染、自身免疫病、药物、毒物(汞)等相关MN;老年人注意排除外肿瘤相关MN。肿瘤相关MN的抗原种类包括NELL-1,IgG亚型以IgG1为主,第二位与肿瘤相关的MN抗原为THSD7A,也有相关文献表明极少数肿瘤相关MN也可表达PLA2R。王教授还指出不同致病性抗原的检测有助于继发性MN的病因学诊断,MN为一类病理形态相似的损伤模式,推荐基于抗原与继发性疾病相结合的MN新分类,将为临床治疗与发病机制探讨提供重要依据。

王利华教授发表演讲
讲题:山重水复疑无路-- 一例疑难膜性肾病的诊断之路
“多发性肌炎(PM)/皮肌炎(DM)是否会引发肾损害?”

王利华教授首先全面细致的分享了一例疑难膜性肾病的病例。该患者为一退休男性,主因全身浮肿伴泡沫尿1月余,于今年10月入院。该患者在体检中发现蛋白尿,入院化验显示:尿常规检测为蛋白2+,尿潜血2+,24小时尿蛋白2.27g/d,血清白蛋白37.6g/L,肾功能未见异常。一个月后双腿水肿,病情加重入院检查尿蛋白3+,尿隐血3+,24小时尿蛋白7.3g/d,血清白蛋白12.7g/L,血肌酐也出现异常,伴有糖尿病。该患者入院后生命体征正常,具有颜面浮肿、双下肢中重度对称可凹形水肿等阳性体征。同时,该患者也进行了辅助检查包括补体、抗核抗体、血沉、甲功、肿标、彩超等。ANA强阳性,抗SmD1抗体阳性、抗U1-snRNP抗体阳性、血清补体C3降低,为明确诊断,对该患者进行了肾活检,通过肾脏病理诊断出该患者为非典型MN,建议完善相关检查,寻找继发原因,足细胞有损伤,疑似肾小球微小病变,另外患者存在明显的急性肾小管损伤。结合病理及临床症状,给予相应的治疗方案,目前诊断为肾病综合征(不典型膜性肾病、系统性红斑狼疮性肾炎)、足细胞病是否为肾小球微小病变还有待讨论,以及急性肾损伤、肺部感染(败血症)、结缔组织病(系统性红斑狼疮、特发性炎症性肌病、可能为多发性肌炎)、药物肝损伤以及2型糖尿病。针对该病例的治疗,主要采用免疫抑制剂甲泼尼龙和地塞米松(因感染而中断),另外间断的输白蛋白和依诺肝素的抗凝以及保肝治疗。治疗过程中目前存在的主要问题为治疗效果不理想以及AKI持续不缓解,激素治疗后肌酸激酶升高,同时该患者免疫抑制剂使用受限。最后王利华教授针对该病例的诊断和治疗提出了更多有价值的思考,包括下一步的治疗方案调整,足细胞病的解释以及是否诊断为狼疮性疾病还是合并多发性肌炎?
【专家观点荟萃】
顾乐怡教授:
顾教授高度肯定了“肾病月月坛”是个高水平的平台,王素霞教授精彩地讲授了关于膜性肾病的病理病变及其机制、诊断与鉴别诊断以及分类发展方向,顾教授指出靶抗原的精准检测可更好地明晰MN的发病机制,诊断趋势也由单纯影像形态诊断过渡到病机诊断。王利华教授讲授的经典病例,目前依靠透析治疗,主要因为未达到容量平衡,同时顾教授依据病例中患者年龄、症状体征及临床检测结果等实际情况,推测该患者系统性红斑狼疮SLE的可能性非常大,同时顾教授给出了细致地疾病推理诊断思路,如患者ANA为1:1280S、补体C3下降、抗SmD1抗体及抗U1-snRNP抗体均阳性, 同时患者的C1q(++)、C3(++)以及Ig多亚型阳性,且出现“满堂亮“现象,由此判断患者可能为 V型狼疮肾炎,以膜性肾病表现为主等。随后,顾教授针对患者肾功能不全的病机、考虑诊断为免疫性疾病的原因、目前治疗方案可能存在的问题以及应该如何调整等,都给出了详尽的解释和说明,如,顾教授强调了该患者因感染而中断了免疫抑制的治疗,使得患者的免疫情况未得到完全的医治;关注患者是否合并皮肌炎,注意皮肌炎可能出现危象,会引发肾功能迅速恶化,合理应用RAAS阻断剂可以减少危象发生;在感染控制后,建议给予免疫抑制治疗,促进肾功能的恢复;对于V 型狼疮,首选钙调磷酸酶抑制剂加激素治疗,贝利尤可能对部分指标效果较好,但对严重活动性狼疮难以控制,临床缓解还需更多得依赖其他免疫抑制剂治疗。针对足细胞病变,更考虑可能是狼疮引发的一系列病变。预后方面,要关注肾小管损伤恢复情况,注意解决容量失衡问题,顾教授指出对于某些容量不平衡,特别是水肿、肾病综合征患者,可使用SCUF,因为应用透析滤过容易影响患者血压,不利于肾小管修复。顾教授重点突出、言简意赅、见解独到且内容丰富地对讲题给予了精彩点评。
许辉教授:
许教授同意顾教授的观点,也认为病例患者的诊断应考虑是免疫相关性疾病,尤其是V型狼疮的可能性大,并指出经过一段时间治疗后,应注意关注患者肾脏大小、血流变化的情况,进而调整为更有利于肾功能恢复的治疗方案。对于此类病人,许教授毫无保留的分享了经科经验:采用“保护性透析”,比如在给予SCUF前日,输注白蛋白但不利尿,上机后再输注一瓶白蛋白,在输注同时缓慢脱水。其次,要注意抗凝,关注患者的D-二聚体及血小板情况,针对病例出现D-二聚体降低,可以考虑给予低分子肝素加尿激酶进行抗凝,疏通患者的微循环,加强患者肾脏的灌注,以利于患者肾脏的康复。病例患者下一阶段需要根据B细胞和CD3/CD4数量,选择适宜的免疫抑制剂,该患者目前需平衡免疫活跃对肾脏的损害以及机体本身的免疫功能能否耐受该免疫抑制剂的问题。通常,T细胞<500个/微升或者B细胞不那么高或者尿IgG亦很低,同时结合24小时尿蛋白量、尿蛋白是以大分子蛋白为主,还是以小分子蛋白为主,若患者血IgG低,而尿IgG高,更可能是尿蛋白丢失过多,此时应用免疫抑制剂会更大胆些,否则,需要先加强赔补,再缓慢小量尝试使用免疫抑制剂。FSGS和MCD都可归为足细胞病,许教授强调顾及该患者年龄偏大,肾功能已经受损,使用他克莫司差强人意,可考虑给予小量CD20,经过10~20天临床观察,再结合患者实际情况,评估是否可以使用免疫抑制剂。
王晨教授:
王教授指出抗原检测及IgG分型有助于临床明晰不典型膜性肾病或者继发性膜性肾病和特发性膜性肾病,能够解决一些病理诊断上的困惑,给临床一些病因学指导。山西省肾脏病理中心肾内科和病理科,共同研究了1996年~2016年二十年的膜性肾病,结果显示肾穿刺活检前十年与后十年相比MN患者的比例由7.96%上升到21.52%,可见MN在山西的发病率很高,这可能与地域、环境以及肾穿病例的选择有一定的相关。另外,2016年以来,王教授团队又回顾性分析176例MN,同时进行肾组织PLA2R和IgG亚型分析,发现原诊断为特发性膜性肾病的PLA2R阳性率为56.2%,不及大多文献报道70%,这个很有可能是因为存在鉴别诊断困难的病例,低估了本地区不典型膜性肾病的可能,因此抗原检测、病因分析显得尤为重要。随后,王教授详述了既往对报告病例的思考以及结合前面专家建议做出的深度再思考。
熊飞教授:
熊教授指出膜性肾病的诊断是比较前沿的,临床需要精准诊疗,只有诊断的精准才能实现精准的治疗,这是疾病治疗的关键。像PLA2R在原发性膜性肾病具有确切的诊断价值,PLA2R滴度可有助于指导治疗、判断预后。熊教授亦强调了疾病诊断需尽可能的一元化。在治疗方面,熊教授认为当西医已经使用了免疫球蛋白、免疫抑制剂等多种手段,治疗效果仍欠佳时,可以采用中西医结合的方法,既往病例亦证实这一点。膜性肾病的治疗要注重阴平阳秘,百病难治,调节好阴阳平衡,包括水液平衡、代谢平衡。最后,熊教授提出了几点具有建设性的趋势思考。
常文秀教授:
常教授指出血清抗原和抗体检测为临床诊疗提供了有价值的辅助作用,但肾脏病理检测具有不可替代的地位,二者可以互相结合。常教授以一例抗原相关性肿瘤病例说明对一些特殊患者,如老年患者即使常规筛查没有筛查出肿瘤的时候,如果存在相关抗原阳性,需要进一步深入筛查及增加临床追踪。常教授还提出PLA2R抗体阳性的典型膜性肾病的早期是否有有价值的临床提示;针对染发等汞中毒、单克隆丙种球蛋白疾病等临床筛查对象可能需要有条件地放宽。针对报告病例,常教授认为需要关注原发病是否得到有效控制,充分考虑引起肾功能不改善的可能继发因素。对患者进行感染情况的评估及控制是切实需要的,这也是后期使用免疫抑制剂的重要考虑方面。此外,常教授还强调应关注患者可能存在血栓性问题。上述相关问题,常教授均进行了细致的阐述与剖析。
【专家线上圆桌探讨】
Q1:肾活检形态学检测是否能对不典型膜性肾病进行更精细病因的推测?
A1:病理学检测,操作和观察都需要尽可能的细致,仔细观察沉积的部位、是否有亚结构。不典型膜性肾病尤其要注重蛛丝马迹,如当出现增殖性病变,从各个层面分析病因,将光镜和电镜相结合,并对应临床进行病因的寻找,病因的确定是非常重要的。
Q2:当血检和病理检测不一致时,如何判断是否是特发性膜性肾病?
A2:临床上的膜性肾病是多种多样的,如果在病理组织学上确实检测到该抗原,不管此时是恢复期还是血检为阴性,原位检测到的抗原还是应该考虑其与这次的损伤相关。血检和病理学检测不一致时,病理检测到而血检为阴性时,原因需要做具体分析;血检检测到而形态学为阴性时,可能因为目前抗原较多,临床实际亦无法将所有抗原都检测到。
曾有研究报道,通过血检抗体和肾脏病理组织学抗原检测均为阳性的(双阳性)患者比单纯组织学抗原阳性的患者,预后会更差、更容易复发。
Q3:膜性肾病抗原的检测非常重要,哪种检测方法更好?
A3:膜性肾病多种抗原临床检测实现稳定且特异需要做很多细致性工作,目前北大第一医院已经实现PLA2R使用石蜡,荧光和免疫组化方法的稳定检测,THSD7A近来也实现免疫组化方法的稳定检测,更多项目及方法学仍需要不断摸索。在PLA2R染色中需注意模糊条带状沉积假阳性的可能;通常,颗粒样的强阳性的分布是真阳性。总之,临床需要多方法的尝试,进而寻找到最佳条件,同时加强真假阳性的鉴别。
Q4:膜性肾病合并其他疾病时,如何判断是一元化问题还是二元化?
A4:膜性肾病合并足细胞病,包括狼疮性或者糖尿病性,均相对比较好判断。除原发性足细胞病、FSGS和MCD外,膜性肾病属于另外一组细胞病,它可以引起足突的弥漫性融合,光镜下,若FSGS病变特别多,一般认为可能是继发性病变,膜性肾病早期病变很轻,在易引发继发性FSGS病因没有的情况下,考虑为有可能合并了原发性足细胞损伤。一般来说,电镜下,除早期膜和节段膜的足突不是弥漫性融合外,上皮下沉积的足突一般都是弥漫融合的。
PLA2R检测已经非常普及,目前主要有间接免疫荧光法IFT和酶联免疫吸附法ELISA,前者敏感性高,后者具有可定量的优势,像欧蒙的PLA2R试剂盒,ELISA检测>20RU/mL时,可以诊断为阳性,当介于2~20RU/mL时,需要结合IFT进行检测,IFT检测为阳性则考虑为阳性,若为阴性,则可以排除。目前膜性肾病相关抗原至少有12种,临床可以通过相关已上市的抗原试剂盒进行检测,同时根据实际情况进行组织学检测。
疾病解释方面尽可能一元化,在单个疾病无法解释清楚的时候,再考虑多元化。
最后,谢院生教授对本次论坛进行了总结:蛋白尿与血尿同时出现时,除外常见原因,应考虑免疫相关疾病病因,如肿瘤、感染、药物等。病理出现复杂性病理改变,尤其是PLA2R抗体阴性的患者,需要特别深入且全面的寻找可能的病因,这是诊疗的关键,因为这提示是一个不典型膜性肾病或者继发性膜性肾病,只有明确病因,在去除病因后,膜性肾病才能缓解,比如肿瘤相关性膜性肾病,切除肿瘤后,膜性肾病即可好转。
膜性肾病的诊断,已不仅是简单的进行原发性和继发性膜性肾病分类,还应考虑是什么抗原相关性膜性肾病。膜性肾病相关抗原应能检尽检,因为抗原不同,代表的病因亦不同,如NELL-1及THSD7A阳性可能与肿瘤相关,此时需要对患者进行相关肿瘤的全面筛查。
讲题中的经典病例,通过提供的一系列线索,可以解释患者的蛋白尿属于典型的肾病综合征,患者急性肾损伤(AKI)是由于肾小管坏死造成的,引起肾小管坏死的病因是否是感染,还是其他病因,仔细询查是非常有必要的。依据前述分析,有可能是狼疮或者是混合性结缔组织病或者是其他问题。按照EULAR/ACR 关于SLE的评分,该患者ANA强阳性,Sm抗体阳性,肾脏损害,尤其是膜性肾病这一项就8分,肾组织C1q阳性,免疫荧光接近于满堂亮,补体C3降低,还有胸腔积液和心包积液,狼疮肾炎诊断基本成立。但是如果将该患者归为狼疮肾炎的话,存在两个不典型的情况:第一个,缺乏增殖性狼疮和多部位电子致密物沉积的表现,活动性病变和慢性化病变都不典型;第二个,患者RNP阳性,该抗体阳性多提示为混合性结缔组织病。如果考虑是混合型结缔组织病,虽然血清学检查与之吻合,但在临床标准方面,除肌炎外,没有手指肿胀、滑膜炎、雷诺现象、肢端硬化,而且抗SmD1抗体阳性,因此,诊断为混合性结缔组织病不成立。综合各位专家意见,该患者是免疫相关性膜性肾病,更趋向于狼疮的诊断。治疗方面,则相应地,应加强免疫抑制治疗,如果考虑是 V型狼疮,应该使用钙调磷酸酶抑制剂(CNIs),但该患者肾功能不全,AKI较明显,更建议使用激素+吗替麦考酚酯(MMF),并严密观察,因为MMF骨髓抑制作用较小,肾小管损伤较轻,可以0.75g/次,一天两次。同时注意对该患者的感染源进行排查。像CD20的单克隆抗体,存在继发感染的问题,且起效多需要半年左右。另外,该患者可以考虑结合中医药的方法进行治疗,采取扶正祛邪,减毒增效,阴平阳秘。预后方面,患者病理形态学显示肾脏损害不是很严重,可以尝试治疗三个月到半年时间,观察患者的肾功能是否可以恢复,若仍不能恢复,再考虑维持性透析治疗。在免疫抑制治疗时候,需要注意防范感染的发生。
至此,本期论坛成功落下帷幕。











 检验月月坛(第8期)自身免疫性肝病实验诊断进展
检验月月坛(第8期)自身免疫性肝病实验诊断进展 




 中国北京朝阳区北辰东路8号北辰时代19层
中国北京朝阳区北辰东路8号北辰时代19层 京公网安备 11010502031121号
京公网安备 11010502031121号 